糖尿病網膜症
3, 検査で発見できます。(自覚症状ではわからない失明の危険)
4, 糖尿病網膜症の検査
6, 糖尿病黄斑浮腫
網膜などに障害が生じてくる疾患で、光も分からなくなる状態になる危険がある糖尿病の合併症です。
- 糖尿病になると、細い血管が詰まり血流が妨げられます。
- 網膜には、無数の細い血管があるので、糖尿病になると、網膜の血管が詰まり血流が妨げられます。
- 糖尿病の三大合併症の一つで、光も分からなくなる状態(失明)の危険のある疾患です。
- WHOの定義によれば失明(Blindness)は視力の良い方の眼の矯正視力が0.05未満です。
日本では約 300 万人が糖尿病網膜症を発症 日本では糖尿病網膜症が原因で年間約 3,000 人が失明しています。
■国内で約 300 万人が網膜症を発症
■糖尿病網膜症が原因で年間約 3,000 人が失明
- 日本における身体障害者手帳(視覚障害)発行は約 40 万人に及び、新規発行患者は年 間約 2 万人います(厚生労働省 身体障害者手帳発行状況)。
- そのうち糖尿病網膜症を原因とした失明者は、約 3,000 人とも言われています(平成 3 年中江らの調査)。」出典(日本眼科医会 平成 17 年 9 月 15 日 )
■ 糖尿病患者におけるアジア地域での何らかの糖尿病網膜症の有病率は 19.9%という疫学的調査結果があります。★1
(2020/12/10 糖尿病網膜症診療ガイドライン(第1版))
自覚症状ではわからない失明の危険を、眼科を受診すれば、検査で発見することができます。
- 糖尿病網膜症は重症になって、増殖糖尿病網膜症などにならないと視力低下にまずならないため、手遅れになることがあります。
- しかし、自覚症状のない段階で診断を受け、治療を始めれば、失明を防ぐことができます。
- 糖尿病と診断されたら、早めの眼科受診がおすすめです。
- 糖尿病性網膜症の検査ができるのは、眼科です。
- 「異常がない」ことがあっても、その後症状が現れることがありますから、定期的な眼科受診が重要です。
- アメリカ糖尿病学会(2017)によれば、糖尿病網膜症による失明を早期発見・治療により最高98%防ぐことができます。
- 「糖尿病患者にとって、視力を脅かす網膜症の早期発見と治療による定期的なフォローアップは、糖尿病性網膜症による視覚の損失の最高98%の予防を可能にします」For patients with diabetes, regular follow-up with early detection and treatment of vision-threatening retinopathy enables the prevention of up to 98% of visual loss due to diabetic retinopathy アメリカ糖尿病学会による意見書Table 3(英文)
糖尿病網膜症の検査
- 眼底検査によって網膜の状態を調べたり、OCT光干渉断層計(眼底に近赤外線を当て、その反射波を解析して、網膜の断層像を描出する装置)によって目の中の状態を調べたりします。
- OCTは、造影剤を使わず、短時間で検査ができる負担が少ない検査で、緑内障や加齢黄斑変性などでも行う検査です。
光干渉断層計検査(OCT) 加齢黄斑変性の場合。(滋賀医科大学眼科 大路正人教授提供)
出典 日本眼科学会 目の病気
糖尿病網膜症は三段階で進行します。コントロールによる発症予防や進行遅延の可能性があります。
- 糖尿病網膜症の病期は、「単純」「増殖前」「増殖」があります。視力低下を引き起こす「糖尿病黄斑浮腫」はすべての病期で起こることがあります。
単純 糖尿病網膜症(血管が弱り傷つく初期)
- 最初のうちは、高血糖により毛細血管が弱くなり、毛細血管瘤(血管の小さなこぶ)ができ、点状の赤色病変として見えます。
- そのうちに、それが破れると、点状の小さな眼底出血があったり、血液からのタンパク質や脂質の沈着によりシミ(白斑)が見られます。
- 自覚症状、視力への影響はありません。
- 血糖コントロールが必要です。約3ヶ月に1回程度の定期的な経過観察が必要です。
増殖前 糖尿病網膜症(血管が詰まる中期)
- 網膜血管障害が進行して血管の詰まりやシミが多くなり、毛細血管床が閉塞もしくは消失します。新生血管が出てくる前段階です。
- 血液成分が染み出して網膜に浮腫ができたりします。浮腫が黄斑部に及んで、視力低下の自覚症状があることもあります。
- 放置すると増殖網膜症に進行しやすいため、この段階で患者の失明リスクを低下させる必要があります。
- 新生血管の発生を止めるために、網膜の血流が詰まって途絶えた部分を焼き固めるレーザー光凝固療法があります。
- 1ヶ月に1回程度の受診を要します。
増殖 糖尿病網膜症(新生血管が発生する後期)
- 毛細血管床の消失により虚血に陥った網膜からは、血管内皮増殖因子(VEGF)が産生され、新生血管(脆弱な血管)が発生し、眼内に広く出血する硝子体出血になります。
- その周囲に伴った増殖膜が縮むと、網膜がしわくちゃになったり、ひっぱられて網膜が剥がれる牽引性網膜剥離の原因になります。
- また、虹彩や隅角に新生血管が生じてしまう難治な血管新生緑内障など、さまざまな状態が引き起こされます。
- これらの合併症は失明原因です。
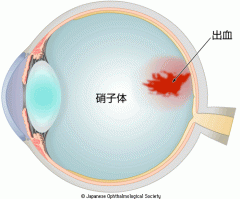
硝子体出血のイメージ
出典 日本眼科学会 目の病気
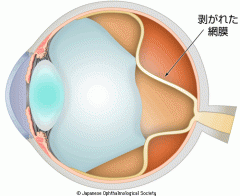
牽引性網膜剥離のイメージ
出典 日本眼科学会 目の病気
- 治療としては、血糖コントロールはもちろん必要ですが、新生血管を壊すレーザー治療、新生血管が破れて出血するなど進行を阻止できない場合は、硝子体手術が必要になります。
- これらの三段階の進行スピードには個人差があります。50歳以下は進行が速いとされていますので注意を要します。血糖値を正常値に近づけることを目標とした血糖コントロールが、発症予防や進行遅延になる可能性があります。
糖尿病黄斑浮腫
- 網膜の中の視力に関して重要な部分である黄斑部に、血液成分が染み出てむくみが生じた状態です。OCTで黄斑部の網膜が厚くなっていることを客観的に確認できます。
- 黄斑部にむくみが出てくると、急に視力が低下することがあります。
- レーザー治療、注射による薬物治療、硝子体手術などを行います。
糖尿病と診断されたら眼科検査を受けよう!「糖尿病網膜症」の検査方法(NHK 杏林大学 教授 平形明人)
※当院では、糖尿病眼手帳(日本糖尿病眼学会発行)をお渡ししています。糖尿病の患者様はご遠慮なくお申し出ください。
一般名での処方について
後発医薬品があるお薬については、患者様へご説明の上、商品名ではなく一般名(有効成分の名称)で処方する場合がございます。
医療情報の活用について
当院は質の高い診療を実施するため、オンライン資格確認等から取得する情報を活用して診療をおこなっています。